Выращивание органов человека для пересадки: достижения и перспектива
Постиндустриальные темпы развития человечества, а именно науки и техники, велики настолько, что их невозможно было представить еще 100 лет назад. То, о чем раньше можно было прочитать только в научно-популярной фантастике, теперь появилось и в реальном мире.
Уровень развития медицины 21-го века выше, чем когда-либо. Заболевания, считавшиеся смертельно опасными раньше, в наши дни успешно лечатся. Однако еще не решены проблемы онкологии, СПИДа и множества других заболеваний. К счастью, в ближайшем будущем для этих проблем найдется решение, одним из которых послужит выращивание органов человека.
Основы биоинженерии
Наука, использующая информационный базис биологии и пользующаяся аналитическим и синтетическим методами для решения своих задач, зародилась не так давно. В отличие от обычной инженерии, которая для своей деятельности применяет технические науки, по большей части математику и физику, биоинженерия идет дальше и пускает в ход инновационные методы в виде молекулярной биологии.
Одной из главных задач новоиспеченной научно-технической сферы является выращивание искусственных органов в лабораторных условиях с целью их дальнейшей пересадки в тело пациента, у которого отказал из-за повреждения или в силу изношенности тот или иной орган. Опираясь на трехмерные клеточные структуры, ученые смогли продвинуться в изучении влияния различных болезней и вирусов на деятельность человеческих органов.
К сожалению, пока это не полноценные органы, а лишь органоиды – зачатки, незаконченная совокупность клеток и тканей, которые можно использовать только в качестве экспериментальных образцов. Их работоспособность и уживчивость проверяются на подопытных животных, в основном, на разных грызунах.
Историческая справка. Трансплантология
Росту биоинженерии как науки предшествовал долгий период развития биологии и других наук, целью которых было изучение человеческого тела. Еще в начале 20-го века толчок своему развитию получила трансплантология, задачей которой было изучение возможности пересадки органа донора другому человеку. Создание методик, способных консервировать на некоторое время донорские органы, а также наличие опыта и детальных планов по трансплантации позволили хирургам со всего мира в конце 60-х годов успешно пересадить такие органы, как сердце, легкие, почки.
На данный момент принцип трансплантации является наиболее действенным в случае, если пациенту угрожает смертельная опасность. Основная проблема заключается в остром дефиците донорских органов. Больные могут годами ждать своей очереди, так ее и не дождавшись. Кроме того, существует высокий риск того, что пересаженный донорский орган может не прижиться в теле реципиента, так как иммунной системой пациента он будет рассматриваться в качестве инородного предмета. В противоборство данному явлению были изобретены иммунодепрессанты, которые, однако, скорее калечат, чем лечат – иммунитет человека катастрофически ослабевает.
Преимущества искусственного создания над трансплантацией
Одно из главных конкурентных отличий метода выращивания органов от их пересадки от донора заключается в том, что в лабораторных условиях органы могут производиться на основе тканей и клеток будущего реципиента. В основном, используются стволовые клетки, обладающие способностью дифференцироваться в клетки определенных тканей. Данный процесс ученый способен контролировать извне, что существенно снижает риск будущего отторжения органа иммунной системой человека.
Более того, с помощью метода искусственного выращивания органов можно производить их неограниченное количество, тем самым удовлетворяя жизненно важные потребности миллионов людей. Принцип массового производства значительно снизит цены на органы, спасая миллионы жизней и значительно увеличивая выживаемость человека и отодвигая дату его биологической смерти.
Достижения биоинженерии
На сегодняшний день ученые в состоянии выращивать зачатки будущих органов – органоиды, на которых испытывают различные болезни, вирусы и инфекции с целью проследить процесс заражения и разработать тактику противодействия. Успешность функционирования органоидов проверяют посредством их трансплантации в тела животных: кроликов, мышей.
Стоит также отметить, что биоинженерия достигла определенных успехов в создании полноценных тканей и даже в выращивании органов из стволовых клеток, которые, к сожалению, пока невозможно пересадить человеку в силу их неработоспособности. Однако на данный момент ученые научились создавать искусственным путем хрящи, сосуды и другие соединительные элементы.
Кожа да кости
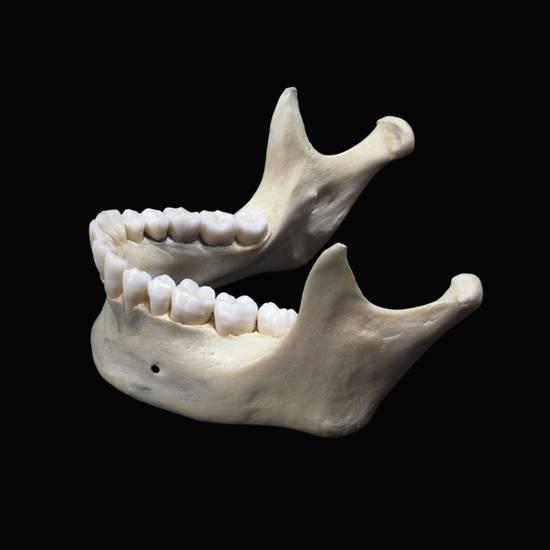
Не так давно у ученых Колумбийского университета получилось создать фрагмент кости, по структуре схожий с суставом нижней челюсти, соединяющим ее с основанием черепа. Фрагмент был получен посредством использования стволовых клеток, как и при выращивании органов. Чуть позже израильской компании Bonus BioGroup удалось изобрести новый метод воссоздания человеческой кости, который был с успехом испробован на грызуне – искусственно выращенная кость была пересажена в одну из его лап. В данном случае опять же были использованы стволовые клетки, только получены они были из жировой ткани пациента и в последующем помещены на гелеобразный каркас кости.
Начиная с 2000-х годов, для лечения ожогов доктора применяют специализированные гидрогели и методы естественной регенерации поврежденных участков кожи. Современные же экспериментальные методики позволяют вылечивать сильнейшие ожоги за несколько дней. Так называемый Skin Gun распыляет особую смесь со стволовыми клетками пациента на поврежденную поверхность. Также наблюдаются крупные успехи в создании стабильно функционирующей кожи с кровеносными и лимфатическими сосудами.
Выращивание органов из клеток
Недавно ученым из Мичигана удалось вырастить в лабораторных условиях часть мышечной ткани, которая, правда, вдвое слабее оригинальной. Точно так же ученые в Огайо создали трехмерные ткани желудка, которые были в состоянии производить все необходимые для пищеварения ферменты.
Японские же ученые совершили почти невозможное – вырастили полностью функционирующий человеческий глаз. Проблема трансплантации заключается в том, что присоединить зрительный нерв глаза к головному мозгу пока не представляется возможным. В Техасе искусственным путем в биореакторе удалось также вырастить легкие, но без кровеносных сосудов, что ставит под сомнение их работоспособность.
Перспективы развития
Совсем недолго осталось до того момента в истории, когда человеку можно будет пересадить большинство органов и тканей, созданных в искусственных условиях. Уже сейчас ученые со всего мира располагают разработками проектов, экспериментальными образцами, некоторые из которых не уступают оригиналам. Кожу, зубы, кости, все внутренние органы по прошествии некоторого времени можно будет создавать в лабораториях и продавать нуждающимся людям.
Новые технологии также ускоряют развитие биоинженерии. 3D-печать, получившая распространение во многих сферах человеческой жизни, будет полезной и в рамках выращивания новых органов. 3D-биопринтеры уже экспериментально используются с 2006 года, а в будущем они смогут создавать трехмерные работоспособные модели биологических органов, перенося культуры клеток на биосовместимую основу.
Общий вывод
Биоинженерия как наука, целью которой является выращивание тканей и органов для их дальнейшей трансплантации, зародилась не так давно. Семимильный темп, в котором она шагает по пути прогресса, характеризуется существенными достижениями, которые в будущем спасут миллионы жизней.
Выращенные из стволовых клеток кости и внутренние органы сведут на нет нужду в донорских органах, количество которых и так находится в состоянии дефицита. Уже сейчас ученые располагают множеством разработок, результаты которых пока не слишком продуктивны, но имеют огромный потенциал.
Источник
Органы из пробирки: что уже умеют выращивать
Возможность вырастить человеческий орган в пробирке и пересадить его человеку, нуждающемуся в пересадке — мечта трансплантологов. Ученые по всему миру работают над этим и уже научились делать ткани, небольшие работающие копии органов, и до полноценных запасных глаз, легких и почек нам на самом деле осталось совсем немного. Пока что органеллы используются в основном в научных целях, их выращивают, чтобы понять, как работают органы, как развиваются болезни. Но от этого до трансплантации всего несколько шагов. МедНовости собрали сведения о самых перспективных проектах.
Легкие. Ученые из Техасского университета вырастили легкие человека в биореакторе. Правда, без кровеносных сосудов такие легкие не функциональны. Однако команда ученых из Медицинского центра Колумбийского университета (Columbia University Medical Center, New York) недавно впервые в мире получили функциональное легкое с перфузируемой и здоровой сосудистой системой у грызунов ex vivo.
Ткани сердечной мышцы. Биоинженерам из университета Мичигана удалось вырастить в пробирке кусок мышечной ткани. Правда, полноценно сердце из такой ткани пока работать не сможет, она вдвое слабее оригинала. Тем не менее пока это самый сильный образец сердечной ткани.
Кости. Израильская биотехнологическая компания Bonus BioGroup использовалат трехмерные сканы для создания гелеобразного каркаса кости перед посевом стволовыми клетками, взятыми из жира. Кости, получившиеся в результате, они успешно пересадили грызунам. Уже планируются эксперименты по выращиванию человеческих костей по этой же технологии.
Ткани желудка. Ученым под руководством Джеймса Уэллса из Детского медицинского клинического центра в Цинциннати (Огайо) удалось вырастить «в пробирке» трехмерные структуры человеческого желудка при помощи эмбриональных стволовых клеток и из плюрипотентных клеток взрослого человека, перепрограммированных в стволовые. Эти структуры оказались способны вырабатывать все необходимые человеку кислоты и пищеварительные ферменты.
Японские ученые вырастили глаз в чашке Петри. Искусственно выращенный глаз содержал основные слои сетчатки: пигментный эпителий, фоторецепторы, ганглионарные клетки и другие. Трансплантировать его целиком пока возможности нет, а вот пересадка тканей — весьма перспективное направление. В качестве исходного материала были использованы эмбриональные стволовые клетки.
Ученые из корпорации Genentech вырастили простату из одной клетки. Молекулярным биологам из Калифорнии удалось вырастить целый орган из единственной клетки.
Ученым удалось найти единственную мощную стволовую клетку в простатической ткани, которая способна вырасти в целый орган. Таких клеток оказалось чуть меньше 1% от общего числа. В исследовании 97 мышам трансплантировали такую клетку под почку и у 14 из них выросла полноценная простата, способная нормально функционировать. Точно такую же популяцию клеток биологи нашли и в простате человека, правда, в концентрации всего 0,2%.
Сердечные клапаны. Швейцарские ученые доктор Саймон Хоерстрап (Simon Hoerstrup) и Дорта Шмидт (Dorthe Schmidt) из университета Цюриха (University of Zurich) смогли вырастить человеческие сердечные клапаны, воспользовавшись стволовыми клетками, взятыми из околоплодной жидкости. Теперь медики смогут выращивать клапаны сердца специально для неродившегося еще ребенка, если у него еще в зародышевом состоянии обнаружатся дефекты сердца.
Ушная раковина. Используя стволовые клетки, ученые вырастили ухо человека на спине крысы. Эксперимент был проведен исследователями из Университета Токио (University of Tokyo) И Университета Киото (Kyoto University) под руководством Томаса Сервантеса (Thomas Cervantes).
Кожа. Ученые из Цюрихского университета (Швейцария) и университетской детской больницы этого города впервые сумели вырастить в лаборатории человеческую кожу, пронизанную кровеносными и лимфатическими сосудами. Полученный кожный лоскут способен почти полностью выполнять функцию здоровой кожи при ожогах, хирургических дефектах или кожных болезнях.
Поджелудочная железа. Ученые впервые создали васкуляризованные островки поджелудочной железы, способные вырабатывать инсулин. Еще одна попытка вылечить диабет I типа.
Почки. Ученые из австралийского университета Квинсленда научились выращивать искусственные почки из стволовых клеток кожи. Пока это лишь маленькие органоиды размером 1 см, но по устройству и функционированию они практически идентичны почкам взрослого человека.
Печень. Биологи сразу нескольких стран заявили о том, что смогли вырастить полноценный аналог печени, способный очищать кровь от токсинов и выполнять другие функции этого органа. Для этого ученые использовали стволовые клетки и «заготовки» из стволовых клеток. Эти разработки параллельно велись в Японии, Америке и России.
Мочевой пузырь. Группа американских ученых под руководством Энтони Аталы (Anthony Atala) вырастила в лаборатории человеческие мочевые пузыри, полностью готовые к пересадке, из образцов собственных тканей пациентов. Те же ученые вырастили мочеиспускательные каналы для пациентов, у которых они были повреждены.
Кроме того, ученые уже научились выращивать хрящевые ткани, ткани скелетных мышц и костей, ткани гипофиза, тимуса, а также ткани, функционирующие аналогично тканям человеческого мозга.
Источник
Искусственные органы и ткани: когда мы сможем купить запчасти для собственного тела
Каждый из нас когда-нибудь задумывался о бренности своего тела. У одних такие мысли появились, когда у них выпал первый молочный зуб, у других — когда они нашли у себя первый седой волос, у третьих — когда кожа стала тонкой и морщинистой, а суставы перестали сгибаться. А что, если можно было бы менять органы, как запчасти в машине? Ожог 80 % поверхности тела — натянем новую кожу, отказал какой-то внутренний орган — не беда, заменим, будет как новенький!
Существует два подхода к замене органов. Первый — протезы и технические устройства вообще. В этой статье мы не будем затрагивать этот способ из-за его очевидных недостатков: любой искусственный элемент со временем изнашивается, и его вряд ли можно починить где-либо еще, кроме как в месте его установки, да и специалистов по биомедицинской технике не так много. Второй — выращивание органов и тканей . Этот подход гораздо удобнее: клетки способны к регенерации, да и «починить» свои запчасти можно у любого врача. Это и называется медициной.
Долгое время такие идеи были прерогативой писателей-фантастов и встречались лишь в мифах — например, согласно Махабхарате (привет, РЕН ТВ!) дети царя Дхритараштры были выращены в «биореакторах» из бесформенных кусков плоти.
Но всё начало меняться в первой половине ХХ века. В это время активно работал ученый-биолог Алексис Каррель, личность крайне интересная: любитель евгеники, лауреат Нобелевской премии по физиологии и медицине 1912 года, член фашистской партии Франции (PPF) и иностранный член-корреспондент АН СССР. Он первым доказал, что можно долгое время поддерживать жизнедеятельность изолированных клеток и тканей вне организма человека. Посмертную оценку его работы провел американский ученый Ян Витковский, который в своей статье «Бессмертные клетки доктора Карреля» изложил почти детективную историю о началах регенеративной медицины и клеточном старении вообще.
В 1970–1980-х годах в исследованиях стволовых клеток произошел бум. Теории о неких «клетках-прародителях», из которых развивается всё разнообразие тканей организма, появлялись в научной среде еще с XIX века, однако экспериментальное подтверждение появилось только в 1963 году для мышей и в 1978 году для людей. Одновременно с этим ученый-цитолог Джуда Фолкман открыл механизмы клеточной дифференцировки — это процесс, во время которого неспециализированные стволовые клетки специализируются и могут превратиться в клетку любой ткани. Фолкман обнаружил, что для этого необходимы химические сигнальные факторы. Именно тогда появились первые проекты так называемых матриксов для изучения роста клеток не на плоском дне культурального флакона, а в объемной трехмерной среде.
Наши ткани состоят не столько из клеток, прижатых вплотную друг к дружке, сколько из того самого внеклеточного матрикса — будь то коллагеновые волокна или апатитная губка, как, например, в костях.
Чтобы вырастить на его основе какую-либо ткань или орган, нужно максимально бережно этот матрикс обесклеточить — обработать его серией растворов, содержащих додецилсульфат натрия (SDS). По сути, мы должны промыть кусок ткани с помощью «клеточного „Фейри“» (и это не шутка, SDS входит в состав большинства моющих средств), при этом жировые мембраны клеток растворяются, а поддерживающий их внеклеточный каркас остается нетронутым.
Дело в том, что даже при удалении клеток мы оставляем белковые гормоны (то есть факторы роста, факторы дифференцировки), которые успели осесть на коллагеновом каркасе, нетронутыми. Поэтому выделенная из организма пациента стволовая клетка, попадая в этот матрикс, сразу «понимает», во что ей дальше превращаться: «Так, я в коллагеновой среде, а вокруг меня много молекул VEGF (фактора роста внутренней поверхности сосудов), значит, я должна превратиться в стенку сосуда». Подробнее о том, как клетки дифференцируются на матриксе из обесклеточенных органов, можно узнать из презентации SENS Foundation:
Эта конференция состоялась еще в 2011 году. Сейчас группа Шая Сокера (докладчика на видео) занимается биосенсорами и платформами скрининга лекарственных веществ на искусственных органах и тканях.
Справедливости ради нужно отметить, что иногда клетки сажают и на биосовместимый полимер. Одним из первых успешных опытов было создание новой легочной артерии: ученые взяли кусок периферической вены и выделили из него клетки, которые могут стать стенкой сосуда.
Эти клетки были «засеяны» на полимерную трубку, которую после небольшого периода культивирования вживили на место пораженной артерии. Трубка-матрикс была сделана из материала, который постепенно растворялся в организме, а полимер заменялся на коллаген по мере дальнейшего роста клеток и регенерации сосуда. В этом эксперименте всё прошло более или менее успешно, однако нужно делать скидку на то, что пациенту было всего 4 года — у молодого организма все-таки гораздо больший потенциал к регенерации, чем у старого.
В случаях с более объемными органами на помощь приходит техника обесклеточивания (децеллюляризации). Здесь и всплывает имя скандально известного хирурга Паоло Маккиарини. Он первым пересадил человеку донорскую трахею, взятую из трупного материала, но пациентка умерла после операции. Есть мнение, что всему виной был обычный бактериальный сепсис, который закончился фатально. Маккиарини провел несколько таких экспериментальных операций, часть из которых прошла без серьезных осложнений, хотя некоторые коллеги называли его деятельность этическим Чернобылем.
Для большинства пациентов искусственная трахея была единственным способом продлить жизнь. При этом они страдали множеством сопутствующих заболеваний, которые сами по себе могли стать фактором, ухудшившим их состояние после трансплантации. Кроме того, одной из претензий этических комитетов к Маккиарини было то, что при каждой операции он применял новую экспериментальную методику: якобы смена способов и материалов для трахеи свидетельствовала о том, что хирург не знал, что делает. Комиссия в своем отчете заявила, что использовать непроверенные методики даже тогда, когда человек мог умереть с высокой степенью вероятности и при любом другом лечении, недопустимо.
Тем не менее при пересадке органов и тканей, полученных при помощи обесклеточивания, небольшие воспаления — нормальное явление. Каждый день в нашем организме образуется множество потенциально раковых и сенесцентных (старых) клеток, которые могут либо начать бесконтрольно делиться, либо выделять малоизученные пока «факторы старения». Наши иммунные клетки, циркулируя по кровеносным сосудам, каждый день эффективно находят и убивают эти клетки. Но если ткани выращиваются «в биореакторе», такой отбраковки не происходит, и, когда новый орган подключается к кровеносной системе, иммунные клетки буквально сходят с ума от обилия «некачественных» клеток в пересаженных тканях.
К счастью, модели тканей и органов, выращенные на коллагеновом каркасе из донорского материала, можно успешно использовать в доклинических испытаниях лекарственных веществ. Теоретически это даже может дать более точные результаты, чем испытание на клеточной монокультуре.
Что же касается прикладных успехов биотрансплантации, то стоит начать с козырей — бьющегося мышиного сердца. Его вырастили с помощью обесклеточивания с последующим засевом стволовыми клетками:
Конечно, оно пока не способно эффективно качать кровь и сокращается не очень ритмично, но сам принцип выращивания в пробирке сложных органов, состоящих из нескольких типов тканей, уже работает.
В чем же подвох? Почему бы просто не пересадить сердце от здорового донора? Дело в том, что тканевую несовместимость еще никто не отменял: провести всю оставшуюся жизнь на иммуносупрессивных препаратах для профилактики отторжения — так себе вариант. Более того, препараты, угнетающие иммунитет, делают больного более восприимчивым к инфекциям, которые здоровому человеку не страшны, и уязвимым перед условно-патогенными микроорганизмами. Если пациент не в критическом состоянии и у него есть еще минимум месяц жизни, то новая технология выращивания органов не только спасет его, но и полностью уберет риск осложнений — ведь для этой процедуры подойдет сердце практически любого донора. Причем этот вариант устроит не только клиницистов (поддерживать «жизнь» донора со смертью мозга непросто), но и биоэтиков: орган можно взять у донора, уже направляющегося в морг, без введения дополнительных шатких критериев биологической смерти.
В начале статьи мы упоминали механические протезы и их недостатки. Если откажет, например, искусственный клапан сердца, пациенту смогут помочь только в узкоспециализированной клинике — в медицинской литературе описано много случаев заедания створок механического клапана. А вот донорский или искусственно выращенный орган больного сможет спасти любой квалифицированный врач.
А вот большая часть разработок, которые уже используются, пока имеет лишь статус экспериментального лечения. Еще с 1990-х годов в комбустиологии (раздел медицины, занимающийся изучением ожоговых травм) известна методика «кожного спрея» : врач берет кусочек кожи, растворяет его до однородной клеточной суспензии, а потом наносит ее на пораженные поверхности. Сейчас ее используют в западных странах.
Существует также технология «ксенокожи» : новые кожные покровы выращиваются на матриксе из кожи мутантных свиней, у которых отсутствует галактозилтрансфераза — фермент, провоцирующий иммунный ответ у человека. Существует также несколько других коммерчески доступных методик производства кожи из клеток пациента: Epicel (EPIBASE, EpiDex), MySkin, Laserskin (Vivo-derm), Bioseed-S и CellSpray.
Сейчас проходят клинические испытания новые способы лечения небольших структурных дефектов внутренних органов с помощью стволовых клеток. Уже коммерчески доступны ECM-материалы на основе обесклеточенных матриксов мочевых пузырей свиней.
А вот с сердцем, легкими, почками и другими востребованным органами пока что не очень, увы. Большая часть современных разработок в области регенеративной медицины пока что находится лишь на стадии клинических испытаний. И к большому сожалению, если кому-то необходима такая помощь, остается лишь постоянно мониторить сайты крупных западных медцентров, специализирующихся на такого рода вещах.
Источник